- Sossio Serra, Isabella Di Zio, Federica Stella, Mauro Fallani
- Sulle tracce dell'ECG
Embolia polmonare
- 4 - Settembre 2013
- ISSN 2532-1285
Interpretazione
Ritmo sinusale con BAV di 1° grado (PR 250 msec), FC 95 min, asse QRS orizzontale, BBds completo, T negativa nelle precordiali (giustificato da V1 a V3 dal BBds). Il quadro non è di univoca interpretazione e va valutato nel contesto clinico.
Breve storia clinica
Paziente di sesso femminile, 90 anni, giunge in Pronto Soccorso lamentando astenia da un paio di giorni ed episodi presincopali recidivanti mai associati a completa perdita di coscienza.
Dall’anamnesi patologica remota emergono una cardiopatia ipertensiva, frattura tibiale dx all’incirca 4 mesi addietro, complicata da embolia polmonare. Non note allergie a farmaci. Parametri vitali all’accesso in PS risultavano i seguenti: FC 87 bpm (R), PA 100/60 mmHg, FR 20, TC 36.7°C, SpO2 91% in AA.
All’esame obiettivo la paziente si presentava: AVPU: A, non alterazioni di A, a livello ventilatorio lievemente tachipnoica, non alterazioni ispettive di C. L’obiettività toracica mostra un murmure vescicolare presente su tutto l’ambito e ridotto su entrambi i campi polmonari; la restante obiettività clinica risultava essere sostanzialmente nei limiti di norma. Venivano eseguiti prelievi ematici di routine, elettrocardiogramma, emogasanalisi arteriosa ed eseguita un radiogramma standard del torace. La paziente veniva trasferita in Osservazione Temporanea in attesa del risultato degli esami richiesti.
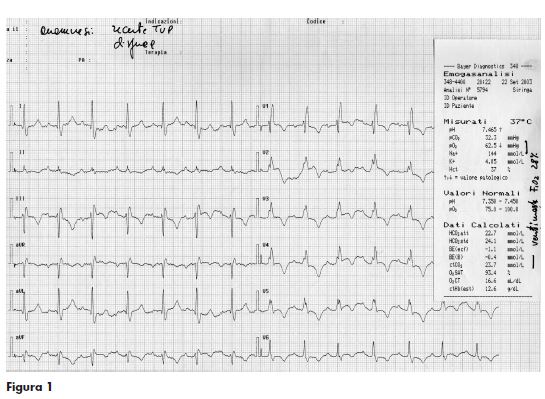
Durante l’osservazione la paziente presentava un episodio sincopale in apparente benessere, accompagnato da cianosi e desaturazione fino a SpO2=85% in AA, che rispondeva prontamente alla somministrazione di O2 con FiO2=28%. Veniva ripetuto un prelievo EGA che documentava la presenza di ipossiemia associata ad ipocapnia, persistente nonostante la supplementazione di ossigeno (Figura 1).
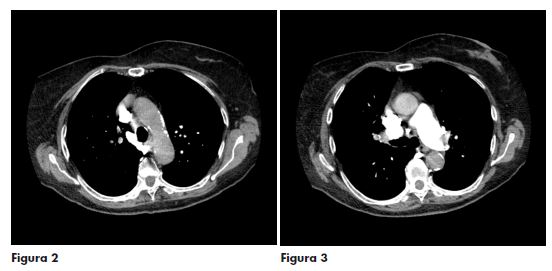
Veniva richiesta TC torace con mdc nel sospetto clinico di recidiva di embolia polmonare, che viene confermata dall’esame strumentale, con riscontro di tromboembolia polmonare (Figure 2 e 3). La paziente veniva quindi ricoverata in Medicina d’Urgenza per le cure del caso.
Le ipotesi diagnostiche
L’ECG mostra segni tipici del sovraccarico ventricolare destro, tali reperti possono essere presenti in diverse condizioni cardiorespiratorie sia acute che croniche.
Un cuore sottoposto a sovraccarico ventricolare destro cronico viene spostato in senso antiorario e nel piano sagittale in direzione posteriore, mentre il sovraccarico pressorio che grava sulle sezioni di destra determina ipertrofia delle camere cardiache. Si verificano così alterazioni quali blocco di branca destro o ritardo di conduzione destro, presenza di P polmonare, spostamento a sinistra della zona di inversione del rapporto R/S, comparsa del pattern S1Q3. Le malattie cardiache che possono cronicamente determinare queste anomalie sono: stenosi mitralica, ostruzione all’efflusso ventricolare destro, stenosi polmonare, insufficienza ventricolare sinistra con quadri di congestione polmonare. Anche diverse patologie respiratorie croniche possono determinale simili quadri ECG. Tra queste in primis va citata la BPCO in cui spesso l’asse del QRS è spostato a destra e posteriormente (anche se talvolta non vengono soddisfatti i criteri per la deviazione assiale destra), il QRS può avere bassi voltaggi (per la presenza di enfisema polmonare che riduce la conduzione elettrica), spesso si osserva
anomalia atriale destra (onde P aguzze in II, III ed aVF), può talvolta essere presente un sottoslivellamento del tratto ST in sede inferiore come segno di ipertrofia ventricolare destra con sovraccarico. La deviazione posteriore del QRS associata a pneumopatia cronica può produrre onde R basse o del tutto assenti nelle derivazioni precordiali anteriori (V1-V3) simulando il quadro elettrocardiografico di un infarto anterosettale. La BPCO si associa di frequente a diverse aritmie atriali transitorie come (fibrillazione atriale, flutter, tachicardia atriale multifocale, battiti ectopici). Le stesse manifestazioni elettrocardiografiche possono essere riscontrate nella fibrosi polmonare, nell’embolia polmonare recidivante ed in generale nei quadri di ipertensione polmonare primitiva o secondaria. Le alterazioni possono verificarsi in varie combinazioni e non è sempre detto che siano presenti simultaneamente.
Il sovraccarico del ventricolo destro acuto (cuor polmonare acuto) aumentando il post carico genera un aumento dello stress del ventricolo destro con dilatazione, riduzione della cinesi e potenziale ischemia dello stesso ventricolo, ciò può determinare una riduzione del precarico del ventricolo di sinistra ed una riduzione dell’output cardiaco a cui conseguono alterazioni elettrocardiografiche che possono anche avere durata transitoria in relazione alla fenomeno acuto. Le alterazioni riscontrate sono: blocco di branca destro (competo o incompleto), cuore di tipo sagittale (tipo S1Q3 o S1S2S3), sopraslivellamento del segmento ST in III e aVF come in V1-V3, inversione della T in V1-V4, spostamento della zona di inversione del R/S verso sinistra, tachicardia. Anche in questo caso le alterazioni
possono verificarsi in varie combinazioni e non è detto che siano presenti simultaneamente. Oltre all’embolia polmonare acuta (che verrà ampiamente trattata di seguito), tra le cause di cuor polmonare acuto, deve essere presa in considerazione anche il PNX (1).
Embolia polmonare e sindromi coronariche possono condividere alcuni aspetti elettrocardiografici come ad esempio il sopraslivellamento nelle precordiali destre. Tuttavia nella gran parte dei casi l’evoluzione del quadro ECG permette di fare diagnosi differenziale, nell’infarto si manifestano onde q che non sono presenti nell’embolia polmonare. Altro elemento distintivo è la presenza di tachicardia che è una caratteristica dell’embolia, mentre nelle sindromi coronariche la frequenza può essere tachicardica, normale o anche bradicardica, evenienza quest’ultima che esclude l’embolia polmonare (2). Discussione L’ECG risulta anormale in almeno il 70% dei pazienti con embolia polmonare, ma le alterazioni rilevate hanno poca accuratezza diagnostica a causa della bassa specificità (3). Le alterazioni elettrocardiografiche sono espressione dell’aumento acuto della pressione polmonare e conseguenti a diversi fattori come aumento del precarico e sovradistensione del ventricolo destro, ipossia, ipoperfusione coronarica, ischemia subendocardica prevalentemente a carico delle sezioni cardiache destre.
L’ECG può risultare normale dal 10 al 25% dei pazienti con embolia polmonare (3,4), ma più frequentemente possono essere riscontrate numerose alterazioni morfologiche e del ritmo che nella maggior parte dei casi sono di natura transitoria, questo rimarca ancora di più l’importanza dell’ECG nelle fasi acute ed il confronto (quando possibile) con gli ECG pregressi.
Di seguito esaminiamo le principali alterazioni elettrocardiografiche di comune riscontro in corso di embolia polmonare: La tachicardia sinusale è il ritmo che più spesso viene riscontrato all’esordio, è dovuta alla richiesta fisiologica di aumentare la gittata cardiaca e può correlare con l’entità dell’ostruzione ventricolare destra e con l’ipossia. Le aritmie atriali (fibrillazione atriale, flutter atriale, battiti ectopici sopraventricolari) sono anche esse frequenti e dovute alla dilatazione atriale (5).
Blocco di branca destro (completo o incompleto) ha un’incidenza nei pazienti con TEP variabile dal 6 al 67%. Il BBdx può spesso associarsi ad elevazione del ST ed ad onde T prominenti in V1 e/o V2 mimando il pattern di un ischemia miocardica anteriore o posteriore. Il riscontro di un BBdx di nuova insorgenza in un paziente con sintomi tipici è suggestivo di EP, tuttavia la sua presenza non è specifica nè diagnostica. Il BBdx secondario alla TEP può essere transitorio e scomparire quando si normalizzano i parametri emodinamici delle sezioni cardiache di destra, tuttavia può diventare persistente (5,6).
Modifiche dell’asse del QRS (comparsa di deviazione assiale destra, sinistra o asse QRS indeterminato). Nonostante la comparsa di deviazione assiale destra sia considerata un segno elettrocardiografico classicamente associato ad embolia polmonare (presente nel 33% dei casi) anche la comparsa di deviazione assiale sinistra è assai frequente all’esordio della TEP. La preesistenza di patologie cardiorespiratorie può influire sulle modifiche dell’asse elettrico, già nello storico Urokinase Pulmunary Embolism Trial si rilevò che nei pazienti con TEP la deviazione assiale sinistra risultava più frequente, ma quando vennero esclusi i pazienti con comorbilità cardiorespiratoria l’incidenza di deviazione assiale destra e sinistra risultò equivalente (7).
Comparsa di P polmonare. L’aumento dell’ampiezza dell’onda P in II derivazione (più di 2,5 mV) viene riscontrato dal 2 al 30% dei pazienti con embolia polmonare entro le prime ore dall’esordio ed è secondario all’ostruzione a carico dell’ atrio destro. Èun segno poco specifico poiché frequente nei pazienti con comorbilità
respiratoria (8).
Pattern S1Q3T3. È caratterizzato dalla comparsa di un’onda S in I derivazione, mentre in III si riscontra un’onda q ed una T negativa. Viene considerato erroneamente patognomonico di TEP, ma in realtà non è specifico poiché compare in moltissime altre condizioni, sia fisiologiche che patologiche (pregresso infarto miocardico inferiore), ed ha una sensibilità bassa (circa 50%). Può essere riscontrato in una percentuale dal 15 al 25% dei pazienti con TEP (5,2).
Anomalie dell’onda S. In circa il 70% dei pazienti con TEP si possono riscontrare onda S con voltaggio superiore a 1,5 mm in I derivazione e/o un rapporto R/S maggiore di 1 in I ed aVL (5).
Onde T negative nelle derivazioni precordiali. Si riscontrano frequentemente nei pazienti con TEP (62- 68%), sono correlate alla gravità dell’embolia ed hanno un valore predittivo negativo tanto maggiore quanto più precoce è la loro comparsa (entro 24 ore dall’evento acuto) (2,9) Alterazioni del tratto ST. Nei pazienti con embolia polmonare può esservi ST sottoslivellato in anteriore, inferiore e/o laterale come conseguenza della sofferenza ischemica del miocardio secondaria all’embolia polmonare stessa. Il pattern S1Q3T3 si associa frequentemente ad ST sopralivellato in inferiore. Anche il BBdx può presentare sopralivellamento del ST in V1 e V2.
Conclusioni
La presenza di un tracciato ECG suggestivo per embolia polmonare, insieme ad una clinica significativa in tal senso, supporta in questo contesto l’ipotesi diagnostica di recidiva di embolia polmonare.
La diagnosi di recidiva di embolia polmonare mette infatti particolarmente alla prova il medico dell’emergenza, in quanto gli esami strumentali di imaging, se considerati in maniera isolata, possono risultare fuorvianti in questo particolare contesto. È infatti importante sempre tenere a mente che nel 20-40% dei pazienti con un pregresso episodio di embolia polmonare vi è un residuo embolismo polmonare cronico (10) che può essere difficoltoso da differenziare da un episodio acuto. Anche sensibilità e specificità del dosaggio del d-dimero, in caso di ricorrenza, calano notevolmente, quindi con calo del supporto nel porre il sospetto diagnostico fornito da questo esame strumentale (11).
La combinazione di EGA, ECG, ecocardiografia e clinica possono perciò guidare in questa particolare circostanza il medico dell’emergenza verso la corretta diagnosi, proprio quando altri esami, strumentali e bioumorali, che solitamente risultano dirimenti, vengono meno nel porre il corretto sospetto diagnostico.